Les papillomes cervicaux sont l'une des manifestations d'une maladie infectieuse causée par le virus du papillome humain. Fait référence aux formations cutanées bénignes.
Causes des papillomes du cou
Il existe une raison étiologique pour laquelle les papillomes commencent à se développer sur le cou ou dans toute autre zone du corps humain - l'infection par le virus du papillome humain (VPH), qui appartient à la famille des Papovaviridae. Il existe plus de 100 sérotypes de cet agent pathogène, chacun étant responsable de l'apparition d'un tableau clinique différent de la maladie (papillome, condylome, verrues - ces concepts sont synonymes, différents noms sont associés aux particularités de la localisation dans une zone particulière).
Les principales voies de transmission sont le contact-ménage et génitales (condylomes de la région périanale). Le virus ne peut pénétrer la peau qu'en présence de microdommages ou de plaies ouvertes, dans d'autres cas, il n'est pas capable de passer la barrière protectrice de la peau.
Informations sur les agents pathogènes
- Il a un degré élevé de propagation quel que soit le sexe (cependant, il se manifeste plus souvent chez les femmes que chez les hommes), l'âge ou la région (selon certaines sources, 2/3 de la planète est infectée par ce virus).
- Contient un ADN double brin à anneau torsadé capable de s'intégrer dans le génome humain.
- L'infection par certaines souches est associée à un risque cancérigène élevé, notamment en cas de lésion permanente. Les papillomes cervicaux sont causés par des souches non oncogènes du virus.
- Un virus passe par deux étapes principales dans le processus de division. Au premier stade, il est sous forme épisomique (libre), et dans la même période, la division principale de la particule virale se produit. Cette phase est réversible (après traitement, une rémission à long terme se produit). Au deuxième stade - intégratif -, le virus est implanté dans le génome de la cellule (première étape vers la dégénérescence cellulaire et la formation d'un néoplasme malin). La première étape est transitoire et passe relativement rapidement, tandis que la seconde est latente et explique l'existence de porteurs.
- La couche basale de l'épiderme, où le virus se réplique, est affectée. Dans les couches restantes, le pathogène peut persister, mais pas se diviser. À condition que le virus se trouve dans la couche germinale, au fur et à mesure de sa croissance, la différenciation normale des cellules dans toutes les couches de cette zone est perturbée, en particulier au niveau de la couche épineuse.
- A une tendance au portage asymptomatique à long terme dans le corps (de plusieurs mois à un an). Il est rarement possible d'identifier un moment spécifique de l'infection - c'est la raison pour laquelle le traitement commence pendant une période de manifestations cliniques intenses, et non aux premiers signes vagues.
- Pour prévenir l'infection, des vaccins bivalents et quadrivalents sont utilisés, qui sont particulièrement efficaces contre les souches les plus oncogènes 16 et 18.
Facteurs prédisposants
- Manque d'hygiène. Étant donné que le virus est capable de maintenir une activité vitale dans l'environnement extérieur pendant une longue période, il est nécessaire d'observer attentivement les règles d'hygiène personnelle lors de la visite de lieux publics (piscine, bains publics, salle de sport).
- Lésions traumatiques de la peau. Pour que le virus pénètre, des microfissures ou des égratignures sur la peau (causées par exemple par le frottement du cou avec le col d'une chemise) suffisent.
- Fonction du système immunitaire altérée. Avec des immunodéficiences de toute genèse, des conditions favorables se présentent pour le développement de toute infection. Par exemple, les rhumes fréquents et les maladies infectieuses entraînent un affaiblissement du système immunitaire et l'apparition de papillomes sur la peau.
- Auto-infection lors du grattage de la peau.
- Trouble systématique du mode de vie (stress, manque d'activité physique, mauvaise alimentation). Ces facteurs affectent le travail de tous les processus métaboliques dans le corps et conduisent à une diminution de la fonction barrière de la peau.
- Facteurs environnementaux affectant la diminution des défenses de l'organisme (hypothermie, exposition excessive aux ultraviolets).
Manifestations externes de la maladie
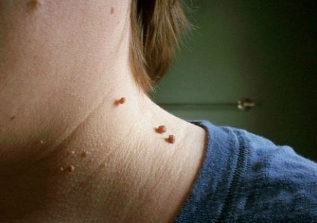
Les papillomes cervicaux sur la photo ressemblent à ceci:
- La croissance est le plus souvent située sur une base large et dépasse considérablement au-dessus de la surface de la peau. Moins fréquemment, la base du papillome est représentée par une jambe mince (dans ce cas, la formation prend une position suspendue). Dans la deuxième option, le risque de blessure est beaucoup plus élevé.
- Les frontières de l'éducation sont égales et claires.
- La couleur ne diffère pas de la peau environnante. Dans de rares cas, il peut être un peu plus pâle ou plus foncé que les tissus adjacents.
- La surface est souvent plane, lisse. Parfois, des excroissances sont possibles au sommet du papillome, ce qui rend sa surface nervurée.
- Le diamètre varie considérablement - de 1 à 3 mm à plusieurs centimètres (les papillomes de petit diamètre sont plus courants).
- Emplacement sur n'importe quelle zone du cou (dos, côté avant). Parfois, le visage est impliqué.
En règle générale, il existe de nombreuses lésions situées le long des plis cutanés.
Dans de très rares cas, les papillomes du cou peuvent devenir malins, c'est-à-dire dégénérer en une tumeur cutanée. Cela peut se produire à la suite d'une infection par une souche oncogène de VPH.
Les signes pouvant indiquer une transformation maligne sont les suivants:
- changement de couleur et hétérogénéité (polymorphisme);
- changement de bordure (flou, perte de définition);
- l'apparition d'asymétrie (lors du tracé d'une ligne passant par le milieu conditionnel de la formation, deux moitiés égales ne peuvent pas être obtenues);
- croissance intensive;
- saignement ou ulcération (un symptôme non spécifique, car il est également caractéristique d'une simple lésion du néoplasme);
- démangeaisons, brûlures, desquamation;
- des abandons se forment (petites formations filles autour de la centrale).
L'apparition de tels signes ne signifie pas nécessairement la dégénérescence du papillome, mais cela signifie que vous devez consulter un médecin et subir un diagnostic différentiel, pour savoir s'il s'agit d'une taupe enflammée commune ou d'un cancer de la peau.
Comment se débarrasser des papillomes du cou
Le traitement des papillomes sur le cou est effectué uniquement de manière complexe avec un effet simultané sur le foyer pathologique de la peau et sur l'agent pathogène lui-même dans le sang.
Il existe plusieurs façons de combattre:
Méthode |
Description |
Médicaments |
L'utilisation de cytostatiques, d'immunomodulateurs est conçue pour supprimer la réplication de l'agent viral dans la zone touchée et réduire sa concentration dans le sang. Certains médicaments (kératolytiques) sont appliqués localement directement pour détruire la croissance cutanée (cautériser et provoquer une nécrose tissulaire). |
Méthodes physiques |
Cryodestruction, thérapie au laser, électrocoagulation. Ils visent à se débarrasser des papillomes du cou et d'autres parties du corps. Ces méthodes vous permettent de restaurer l'aspect esthétique des zones ouvertes et d'éliminer le réservoir viral - les néoplasmes cutanés eux-mêmes, mais elles ne suppriment pas complètement le virus du corps. |
Thérapie combinée |
Combine les deux options précédentes et est donc la plus efficace. |
Traiter les papillomes avec des remèdes maison populaires (jus de chélidoine, par exemple) est inefficace et souvent dangereux. Dans tous les cas, une condition préalable est la consultation d'un médecin.
Méthodes physiques de destruction
Il est possible de réduire efficacement les formations en utilisant les méthodes physiques suivantes:
Méthode |
Description |
Action locale avec des solutions d'acides concentrés |
On utilise une solution à 1, 5% de chloropropionate de zinc dans de l'acide 2-chloropropionique à 50%, une association d'acides nitrique, acétique, oxalique, lactique et de nitrate de cuivre trihydraté, etc. La procédure est réalisée en ambulatoire par un spécialiste (dermatovénérologue, cosmétologue) dans le respect des règles chirurgicales. . . L'agent est appliqué ponctuellement avec une spatule jusqu'à ce que la couleur de la formation passe à une couleur plus claire (dès que cela s'est produit, toute application ultérieure doit être arrêtée immédiatement). Pour une guérison complète du papillome, en moyenne, vous devez effectuer 1 à 2 traitements. |
Électrocoagulation |
À l'aide d'un couteau électrique spécial, une excision ponctuelle des formations est effectuée sans affecter les tissus sous-jacents (il y a un effet minimal sur les cellules cutanées saines). La méthode est la plus pratique lorsque la formation a une longue tige et une petite taille. |
Cryodestruction |
Le foyer est exposé à l'azote liquide, une température ultra-basse entraîne une nécrose tissulaire. Il est bon de nettoyer ce mode d'éducation avec une large base. Le temps d'action de l'azote est sélectionné par un spécialiste (1 à 5 minutes). Après la moxibustion, une brûlure se forme, qui guérit en 10 jours en moyenne. |
Suppression du laser |
L'approche la plus moderne et la plus délicate pour éliminer les excroissances dans des endroits proéminents tels que le cou. A les critiques les plus positives. À l'aide d'un guide de lumière de 5 s à 3 min en mode continu, influencez la mise au point. La période de guérison est beaucoup plus courte qu'avec les autres méthodes (5-7 jours). La technique est associée à un traumatisme minimal des tissus environnants en raison de la haute précision de l'action. |
Ablation chirurgicale classique (excision au scalpel) |
Utilisé extrêmement rarement, uniquement avec de grandes lésions ou avec suspicion de malignité. La raison en est que les lésions sont souvent multiples, dispersées autour du cou et trop petites pour une excision, de plus, après une excision chirurgicale, des cicatrices peuvent subsister, qui en elles-mêmes créent un défaut esthétique. |














































































